Position Statement GIMBE
Evidence 2017;9(10): e1000175 doi: 10.4470/E1000175
Pubblicato: 28 dicembre 2017
Copyright: © 2017 Cartabellotta et al. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente lâutilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Diversi fattori oggi minano la sostenibilità di tutti i sistemi sanitari: il progressivo invecchiamento delle popolazioni, il costo crescente delle innovazioni, in particolare quelle farmacologiche, il costante aumento della domanda di servizi e prestazioni da parte di cittadini e pazienti. Tuttavia, il problema della sostenibilità non è di natura squisitamente finanziaria, perché unâaumentata disponibilità di risorse non permette comunque di risolvere cinque criticità ampiamente documentate nei paesi industrializzati: lâestrema variabilità nellâutilizzo di servizi e prestazioni sanitarie; gli effetti avversi dellâeccesso di medicalizzazione; le diseguaglianze conseguenti al sotto-utilizzo di servizi e prestazioni sanitarie dallâelevato value; lâincapacità di attuare efficaci strategie di prevenzione; gli sprechi, che si annidano a tutti i livelli (1).
Considerato che gli sprechi includono lâerogazione di interventi sanitari inappropriati, le politiche sanitarie nazionali, regionali e locali hanno affrontato il tema dellâappropriatezza nelle due dimensioni principali: lâappropriatezza professionale, ossia la capacità del professionista sanitario di prescrivere/erogare lâintervento sanitario âgiustoâ al paziente âgiustoâ nel momento âgiustoâ, e lâappropriatezza organizzativa, ovvero la capacità di assistere il paziente nel posto âgiustoâ (ospedale, day hospital, ambulatorio, domicilio) in relazione ai reali bisogni di salute e tenendo conto dei costi (2). Il miglioramento dellâappropriatezza professionale ha lâobiettivo di massimizzare la probabilità di effetti favorevoli (efficacia) e minimizzare quella di effetti avversi (sicurezza), oltre che di ridurre gli sprechi conseguenti al sovra- e sotto-utilizzo di interventi sanitari; il miglioramento dellâappropriatezza organizzativa, ha lâobiettivo di ottenere gli stessi risultati in termini di efficacia e sicurezza, a costi minori.
Considerato che unâarea rilevante di riprogrammazione dellâassistenza è quella ospedaliera - che nel 2016 ha avuto un impatto del 45,5% sul totale della spesa sanitaria corrente (3) - la definizione degli standard qualitativi, strutturali, tecnologici e quantitativi previsti dal DM 70/2015 (4) mira a «promuovere la qualità dellâassistenza, la sicurezza delle cure, lâuso appropriato delle risorse, implementando forme alternative al ricovero, quando le stesse rispondano più efficacemente ai bisogni di una popolazione anziana e/o non autosufficiente». Gli standard definiti nella L.135/2012 (3,7 posti letto per mille abitanti, tasso di ospedalizzazione di 160/1.000 abitanti, tasso di occupazione dei posti letto tendenziale al 90%, degenza media di 7 giorni) hanno permesso di definire i bacini di utenza per disciplina o specialità clinica (6). Lâapplicazione di tali standard è in linea con la necessità di ridurre il tasso di ospedalizzazione per 1000 abitanti: lâultimo Rapporto SDO del Ministero della Salute documenta che dal 2010 al 2016 il tasso di ospedalizzazione si è ridotto da 115,8 a 95 per il regime di ricovero ordinario e da 48,8 a 31 per quello diurno (5).
Gli strumenti forniti dalla L. 135/2012 e dal DM 70/2015, insieme ai dati del Programma Nazionale Esiti, rappresentano indubbiamente strumenti per migliorare appropriatezza, efficacia, efficienza, qualità e sicurezza delle cure (6). Inoltre, il DPCM sui livelli essenziali di assistenza ha recentemente fornito alle Regioni ulteriori standard di appropriatezza organizzativa: infatti, oltre a ridefinire lâelenco dei DRG ad alto rischio di inappropriatezza in regime di degenza ordinaria, ha stilato quello delle prestazioni ad alto rischio di inappropriatezza in regime di day surgery e trasferibili al regime ambulatoriale. Nonostante i numerosi riferimenti normativi, gli standard di appropriatezza organizzativa sono condizionati da tre fattori. Innanzitutto, questi elenchi sono stati definiti senza un riferimento esplicito ad evidenze scientifiche e non esistono studi rigorosi che dimostrano lâefficacia e la sicurezza dei setting alternativi al ricovero, ma solo la certezza di costi diretti inferiori. In secondo luogo, numerose patologie acute continuano ad essere gestite convenzionalmente in regime di degenza ordinaria, nonostante i progressi in ambito biotecnologico e i modelli innovativi di erogazione dellâassistenza stanno modificando lâerogazione dei percorsi diagnostico-terapeutici-assistenziali (PDTA) e producendo prove di efficacia e sicurezza sui setting alternativi al ricovero ospedaliero (7,8,9). Infine, le autonomie regionali stanno generando innumerevoli modalità di assistenza extra-ospedaliera, condizionate più dalla disponibilità di strutture e servizi esistenti, oltre che da necessità organizzativo-amministrative, piuttosto che da robuste evidenze scientifiche.
Considerato che lâappropriatezza del setting assistenziale è una priorità per la riorganizzazione del SSN e che non esiste una revisione sistematica della letteratura, il presente Position Statement ha lâobiettivo di valutare efficacia, sicurezza, costi e soddisfazione dei pazienti delle strategie alternative al ricovero ospedaliero nella gestione di patologie acute. Tali strategie possono essere classificate in 4 modelli organizzativi progressivamente sperimentati in un numero sempre maggiore di patologie.
- Gestione ambulatoriale (AMB). Il PDTA viene avviato in ospedale (nel dipartimento di emergenza-urgenza (DEA) e/o nelle unità operative cliniche) con successivo follow-up ambulatoriale, più o meno intensivo. In Italia, si identifica con gli accessi registrati nei flussi informativi per lâassistenza specialistica ambulatoriale. In questo ambito i nuovi assetti organizzativi delle cure primarie (es. case della salute) stanno ridisegnando le modalità di presa in carico di pazienti con condizioni acute in setting extra-ospedalieri.
- Unità di diagnosi rapida (UDR). Le quick diagnostic units sono strutture organizzate per effettuare rapidamente la diagnosi di malattie gravi (es. neoplasie maligne). Nel nostro Paese le UDR sono poco strutturate: un tempo identificabili con il âday hospital diagnosticoâ poi ritenuto inappropriato, oggi di fatto sono attuate tramite il regime day-service, anche tramite accessi multipli.
- Ospedale a domicilio (OD). A seguito di valutazione clinica in ospedale (nel DEA e/o in unità operative cliniche) viene erogata assistenza ospedaliera a livello domiciliare (8,10). In Italia, oltre a qualche esperienza isolata, esiste un solo programma di OD normato a livello regionale: lâOspedalizzazione a Domicilio della Città della Salute e della Scienza di Torino, trasversale in termini di patologie e pazienti trattati. La DGR n. 85-13580 della Regione Piemonte, prevedendo una specifica tariffazione delle attività erogate, definisce come OD «lâorganizzazione di attività assistenziali di tipo sanitario che assicurano la cura di pazienti ancora in fase acuta trattabili presso la residenza con supporto infermieristico e medico specialistico e la presa in carico da parte di unità operativa di presidio ospedaliero» (11). Se il modello di OD è inserito in una rete integrata di servizi, dalla medicina generale alla specialistica ambulatoriale sino allâassistenza ospedaliera, molti pazienti solitamente ospedalizzati possono essere gestiti a domicilio permettendo un utilizzo più appropriato dei posti letto per acuti (12).
- Unità di osservazione breve intensiva (OBI). Gestione del paziente guidata da protocolli in arco temporale compreso tra le 24 e le 48 ore allâinterno di spazi dedicati, generalmente allâinterno del DEA, con successiva dimissione e follow-up ambulatoriale (9) nella maggior parte dei casi. Le unità di OBI costituiscono una modalità di gestione delle emergenze-urgenze per due categorie di pazienti con problemi acuti che richiedono un iter diagnostico-terapeutico urgente e/o non gestibile in altri setting: elevato grado di criticità e basso rischio evolutivo; bassa criticità e potenziale rischio evolutivo, ma elevata probabilità di regressione. La gestione in OBI può esitare in: ricovero presso una unità di degenza della struttura ospedaliera; trasferimento presso altra struttura per acuti o post acuti; invio al domicilio con affidamento alle strutture territoriali. In Italia, il DM 70/2015 ha definito gli standard per la riorganizzazione della rete dellâemergenza con unâarticolazione in hub (DEA di II livello), spoke (DEA di I livello), pronto soccorso (PS) di base e PS di area disagiata con disponibilità di unità operative complesse che tengano conto della rete dellâemergenza-urgenza e delle patologie tempo-dipendenti. Il DM 70/2015 prevede la disponibilità di posti letto in unità di OBI, oltre che nei DEA di II e di I livello, anche nei presidi ospedalieri sede di PS di base. Al fine di uniformare le variabilità regionali e locali esistenti, è stato proposto che lâammissione dei pazienti in OBI debba avvenire entro un tempo massimo di 6 ore dalla presa in carico e la permanenza non deve superare le 36 ore dallâinizio del PDTA (13).
Considerato che in letteratura esistono numerose revisioni sistematiche (RS) sui modelli organizzativi alternativi allâospedalizzazione, ma con obiettivi limitati allo studio di singole condizioni cliniche o di singole strategie, il presente Position Statement â basato su una recente overview (14) â ha esaminato tutte le RS rilevanti per fornire a decisori, professionisti e pazienti una mappa aggiornata delle evidenze scientifiche, riportando i risultati in termini di outcome clinici, esperienza di pazienti e caregiver e costi.
1. Metodi
à stata effettuata una ricerca bibliografica su MEDLINE, Scopus, CINAHL e Cochrane Database of Systematic Reviews, per reperire RS in lingua inglese il cui obiettivo era valutare strategie per il trattamento di patologie acute alternative al ricovero ospedaliero. Sono state utilizzate diverse combinazioni di termini per indicare setting alternativi di erogazione dellâassistenza e strategie di gestione dei pazienti. Inoltre, è stata effettuata una revisione manuale di tutte le voci bibliografiche degli studi inclusi e una ricerca sulla letteratura grigia pertinente. Sono state incluse le RS che:
- valutavano una o più condizioni cliniche acute normalmente gestite in regime di ricovero ospedaliero;
- valutavano efficacia ed efficienza del trattamento di tali patologie con strategie alternative, evitando il ricovero ospedaliero;
- includevano almeno due studi, trial randomizzati controllati (RCT) o studi osservazionali, condotti in soggetti adulti (> 18 anni).
Sono stati esclusi gli studi sulle strategie di âdimissione precoceâ e quelli focalizzati esclusivamente sulle patologie ostetriche, chirurgiche e psichiatriche. I dati relativi alle dimissioni precoci, ove possibile, sono anche stati esclusi dalle RS che prendevano in considerazione differenti strategie di gestione delle patologie acute.
La revisione dei titoli è stata effettuata da un solo revisore, mentre quella degli abstract e degli articoli full-text è stata effettuata indipendentemente da due revisori, risolvendo i casi di disaccordo tramite consenso o ricorso a un terzo revisore. La qualità metodologica delle RS è stata valutata con la checklist R-AMSTAR (15) e quella degli studi primari con i criteri del Centre for Evidence-Based Medicine di Oxford. Tutte le valutazioni sono state effettuate da due revisori, risolvendo con il consenso i casi di disaccordo (16). Lâestrazione dei dati è stata effettuata in maniera indipendente da due revisori.
2. Risultati
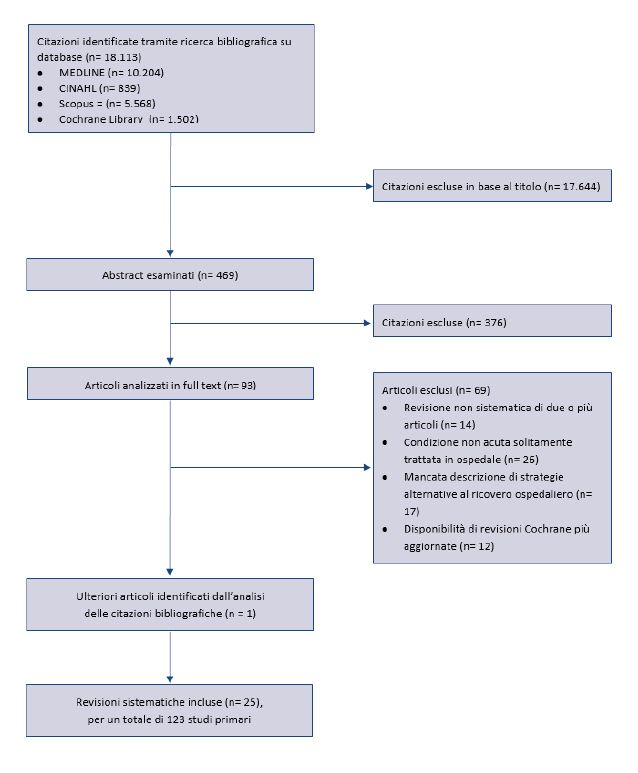
Su 18.113 articoli che soddisfacevano i criteri di ricerca, 25 RS â per un totale di 123 studi primari â hanno soddisfatto tutti i criteri di eligibilità e sono state incluse per lâestrazione dei dati (figura in appendice) (17-41). Nella sintesi delle evidenze, 3 RS (39-41) non sono state utilizzate per la presenza di RS più aggiornate.
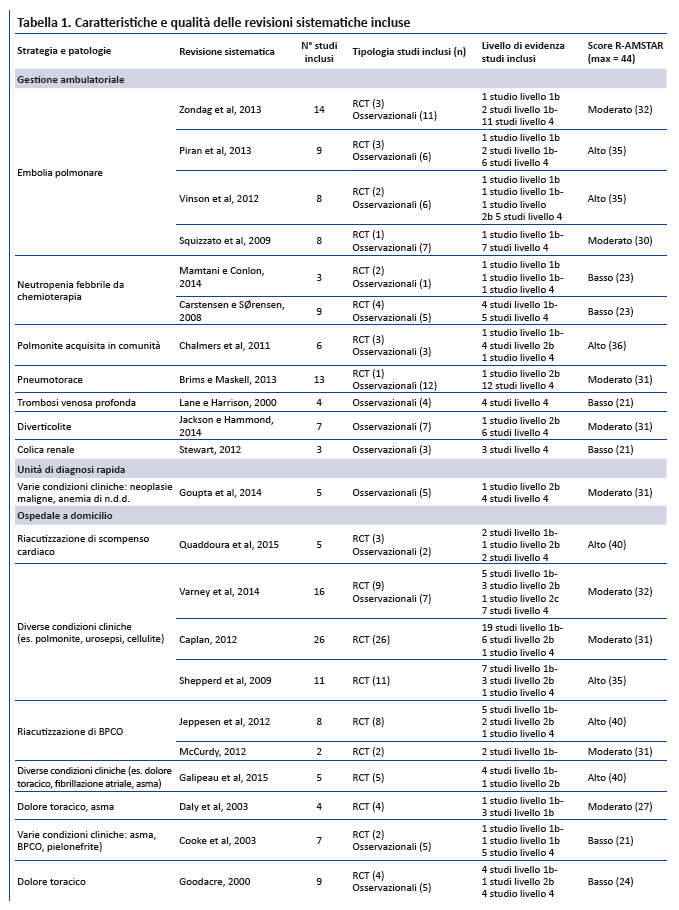
La tabella 1 riporta le caratteristiche generali delle RS incluse. Per quanto riguarda la gestione ambulatoriale, sono state incluse 11 RS relative a varie patologie: 4 embolia polmonare (17-20), 1 trombosi venosa profonda (21), 2 neutropenia febbrile da chemioterapia (22,23), 1 polmonite acquisita in comunità (24), 1 pneumotorace (25), 1 diverticolite (26), 1 colica renale (27). Per quanto riguarda le UDR, è stata individuata una RS che valuta le neoplasie maligne e altre condizioni cliniche (28). Riguardo lâOD sono state individuate 6 RS: 1 sulle complicanze acute dello scompenso cardiaco (29), 2 sulla broncopneumopatia cronica ostruttiva (BPCO) (33,34) e 3 relative ad altre condizioni cliniche (30-32). Infine, sulle unità di OBI sono state incluse 4 RS, di cui 3 relative a condizioni cliniche diverse (35-37) e 1 sul dolore toracico (38).
Lâeleggibilità dei pazienti varia nei diversi studi: per quanto riguarda la gestione ambulatoriale e le OBI, i pazienti identificati a basso rischio sono risultati eleggibili per lâutilizzo di queste strategie sulla base di criteri clinici e sociali. Per lâOD, invece, i pazienti sono stati considerati eleggibili se la patologia richiedeva assistenza ospedaliera, il contesto domestico era adeguato e i pazienti accettavano questa modalità di gestione della condizione acuta.
La qualità metodologica delle RS incluse era moderata, con uno score medio R-AMSTAR di 31 su 44. I punteggi più elevati sono stati ottenuti dalle RS che esaminavano la gestione ambulatoriale e lâOD. Il principale limite delle RS relative alla gestione ambulatoriale era la mancata valutazione dei potenziali bias di pubblicazione e il numero limitato di meta-analisi. Per quanto riguarda le RS focalizzate sulle OBI, ulteriori punti di debolezza riguardano unâinadeguata sistematicità della ricerca bibliografica, una stima incompleta dei potenziali bias di pubblicazione e una limitata valutazione della qualità , ad eccezione di una RS più recente (35). La qualità delle evidenze degli studi primari varia a seconda della strategia: per la gestione ambulatoriale e le UDR la maggior parte delle evidenze è rappresentata da studi osservazionali di livello 4 (spesso per la mancanza di controlli ricoverati), insieme ad alcuni studi di livello 1b e 2b; per lâOD le evidenze derivano principalmente da RCTs di livello 1b e 2b; per le unità di OBI, infine, le evidenze derivano da un insieme di studi di livello 1b e 4.
Per ciascuna delle strategie la tabella 2 riassume gli outcome clinici e la tabella 3 lâesperienza di pazienti e caregiver e i costi.
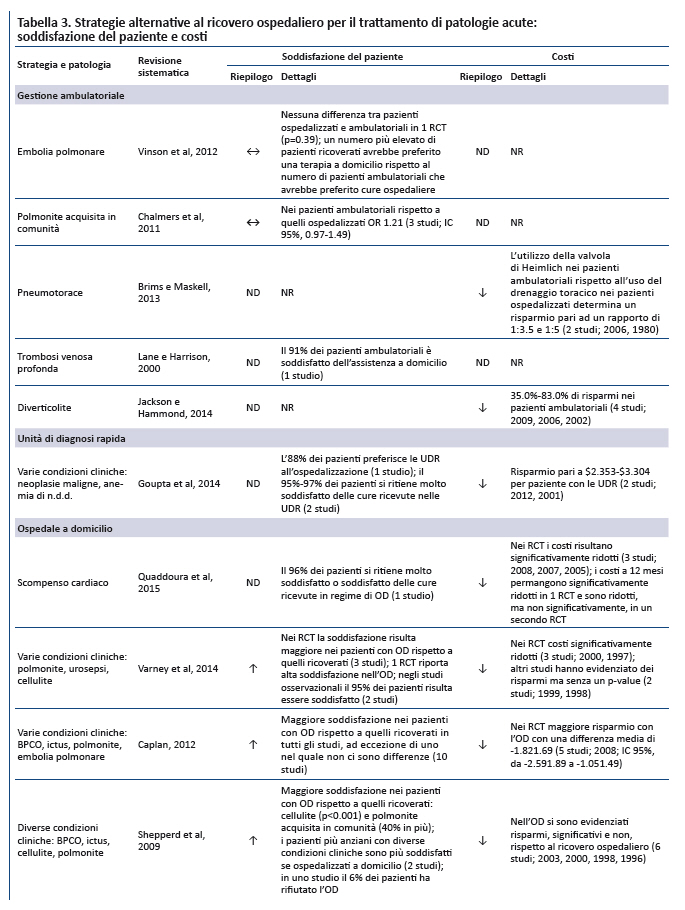
2.1. Gestione ambulatoriale
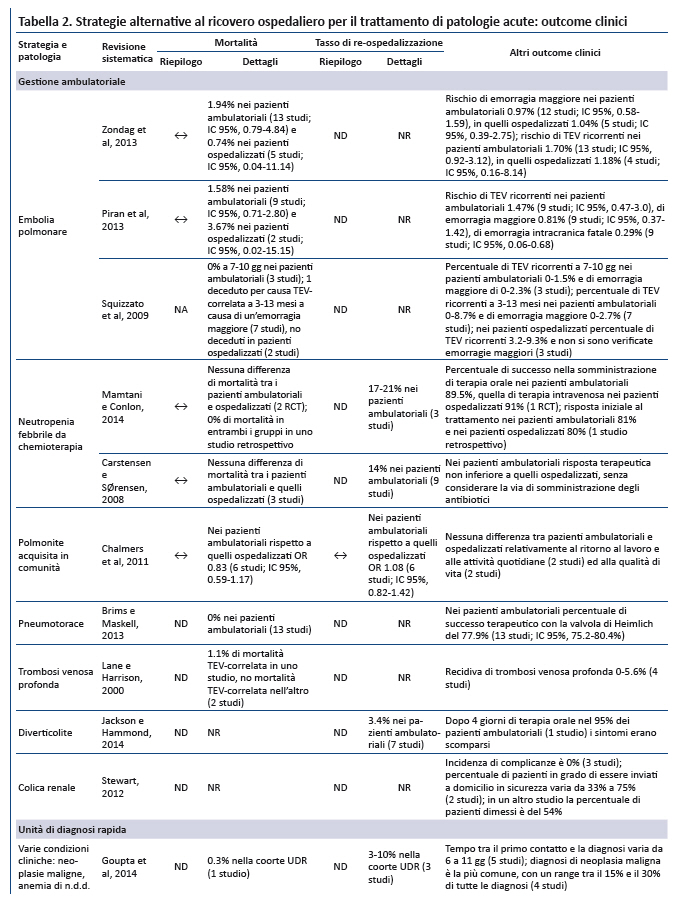
Outcome clinici. La gestione ambulatoriale dei pazienti (dopo appropriata valutazione in DEA o con controlli clinici approfonditi) non ha dimostrato differenze significative rispetto allâospedalizzazione in termini di mortalità per embolia polmonare a basso rischio, neutropenia febbrile da chemioterapia e polmonite acquisita in comunità (17,18,22-24). Per quanto riguarda la trombosi venosa profonda a basso rischio e lo pneumotorace non ci sono dati disponibili di controlli ospedalizzati, ma la mortalità generale si è ridotta del 1,2% (21,25). Per quanto riguarda coliche renali e diverticoliti non sono disponibili dati di mortalità , verosimilmente per la minore gravità di tali condizioni (17,18). La percentuale di pazienti che ritornano in ospedale (es. ricovero dopo la gestione ambulatoriale o re-ospedalizzazione dopo la gestione a livello ospedaliero) sono riportate per la diverticolite (3,4%) e la neutropenia febbrile da chemioterapia (14-21%), ma il confronto tra pazienti ambulatoriali e ricoverati è disponibile solo per le polmoniti acquisite in comunità per le quali non câè una differenza statisticamente significativa (1,13-15). Infine, la valutazione di ulteriori outcome specifici per patologia ha documentato un minor tasso di complicanze senza differenze significative tra la gestione ambulatoriale e quella ospedaliera.
Esperienza di pazienti e caregiver. La soddisfazione di pazienti e caregiver nella gestione ambulatoriale si è rivelata elevata in tutte le condizioni cliniche che hanno valutato questo outcome (trombosi venosa profonda, embolia polmonare, polmonite acquisita in comunità ). Nonostante le evidenze limitate che hanno confrontato strategie di gestione ambulatoriale e ospedaliera, gli studi su embolia polmonare e polmonite acquisita in comunità non suggeriscono differenze significative in termini di soddisfazione di pazienti e caregiver (19,21,24).
Costi. Le 2 RS (su pneumotorace e diverticolite) che hanno valutato lâimpatto economico della gestione ambulatoriale rispetto a quella ospedaliera suggeriscono una significativa riduzione dei costi a favore della prima (25,26).
2.2. Unità di diagnosi rapida
Outcome clinici. I dati sulla mortalità sono limitati: non esiste il confronto con il ricovero ospedaliero, ma uno studio prospettico basato su 4.170 pazienti ha mostrato un tasso di mortalità dello 0,3%. La percentuale di pazienti che rientra in ospedale (es. per necessità di ricovero dopo la gestione in UDR) è del 3-10%. Il tempo che intercorre tra il primo contatto e la diagnosi va da 6 a 11 giorni per ogni coorte UDR (28).
Esperienza di pazienti e caregiver. La soddisfazione del paziente con il modello UDR è risultata alta in tutti gli studi. In particolare, uno studio primario ha evidenziato che, rispetto al ricovero ospedaliero, lâ88% dei pazienti preferisce il modello assistenziale UDR. Altri due studi, che non presentavano gruppi di controllo intraospedalieri, hanno riportato una soddisfazione molto elevata con llâUDR (95%-97% dei pazienti) (28).
Costi. Due studi primari hanno dimostrato una riduzione dei costi da $ 2.353 a $ 3.304 per paziente trattato in UDR rispetto ai controlli appaiati ricoverati in ospedale. Un altro studio ha dimostrato un potenziale risparmio di 4,5 posti letto di ricovero al giorno, ma non ha riportato dati economici (28).
2.3. Ospedale a domicilio
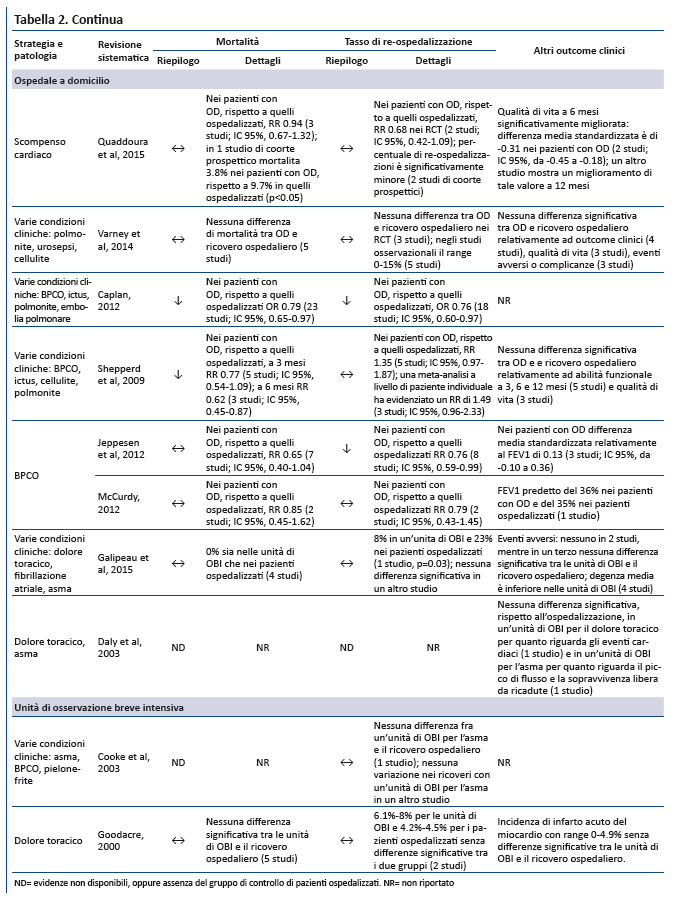
Outcome clinici. Per molte condizioni acute (scompenso cardiaco, riacutizzazioni di BPCO, cellulite, polmonite acquisita in comunità , embolia polmonare, stroke), 4 RS (24,29,30,33) non hanno riportato differenze significative in termini di mortalità fra OD e ricovero ospedaliero convenzionale, mentre 2 RS (22,23) hanno dimostrato una significativa riduzione della mortalità nei pazienti gestiti a domicilio. La percentuale di pazienti che rientrano in ospedale (es. ricovero dopo lâOD o re-ospedalizzazione dopo la gestione a livello ospedaliero) non ha presentato differenze (29,30,32,34) ad eccezione di due RS (22,24), la prima focalizzata sulle riacutizzazioni della BPCO e la seconda su patologie diverse, nelle quali lâOD era associata a tasso inferiore di re-ospedalizzazione. Valutazioni su ulteriori outcome non hanno dimostrato differenze in termini di abilità funzionale, qualità di vita o outcome patologia-specifici in tutte le RS, tranne 1 dove la gestione a domicilio di riacutizzazioni dello scompenso cardiaco ha dimostrato un miglioramento significativo della qualità della vita.
Esperienza di paziente e caregiver. LâOD si associa ad una maggiore soddisfazione dei pazienti in 3 RS (30-32) su diverse patologie, mentre non si è evidenziata una differenza significativa nei pazienti con riacutizzazioni di BPCO (33,34). Una RS sullâOD nei pazienti con riacutizzazione di scompenso cardiaco ha evidenziato unâelevata soddisfazione dei pazienti (96%), ma senza un gruppo di controllo di pazienti ricoverati (29). Le evidenze sulla soddisfazione dei caregiver, limitate a 4 RS (30-33), dimostrano una modesta, ma significativa, soddisfazione per tutte le condizioni ad eccezione della BPCO, dove la soddisfazione dei caregiver era invariata.
Costi. Una meta-analisi di cinque studi riguardanti diverse condizioni cliniche ha evidenziato che, rispetto alla gestione intraospedaliera, lâOD permette di risparmiare in media quasi $ 2.000 per paziente (31). Altre 2 RS su varie patologie hanno evidenziato significativi risparmi con lâOD, anche se escludevano costi indiretti e assistenza correlata (30,32). Una RS sullâOD per le riacutizzazioni dello scompenso cardiaco ha dimostrato, in 3 studi, a breve termine una riduzione dei costi; i costi di follow-up a un anno erano significativamente minori in uno studio e minori (ma non significativamente) in un altro (29,33).
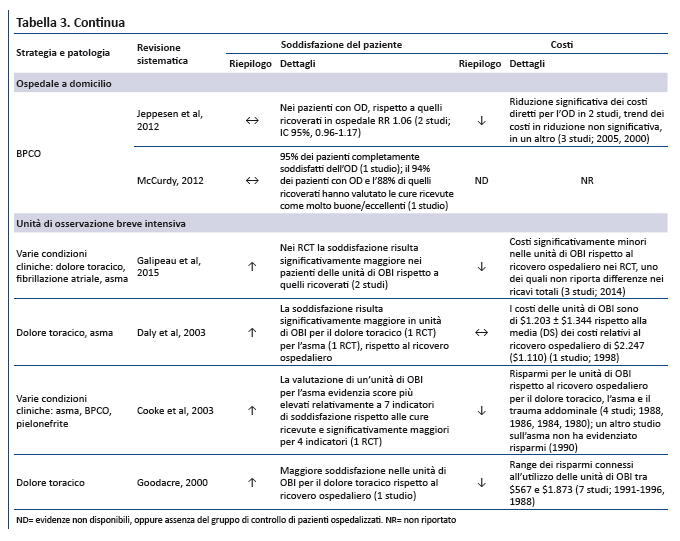
2.4. Unità di osservazione breve intensiva
Outcome clinici. Nei pazienti con asma, dolore toracico e fibrillazione atriale non sono state evidenziate differenze significative di mortalità tra i pazienti gestiti nelle unità di OBI e quelli ospedalizzati (35,38). La percentuale di pazienti che rientrano in ospedale (es. ricovero dopo lâassistenza nelle OBI o la re-ospedalizzazione dopo la gestione a livello ospedaliero) è risultato significativamente minore in uno studio sulle OBI per il dolore toracico mentre altri due studi sul dolore toracico hanno riportato un incremento non significativo (35,38). Altri outcome patologia-specifici sono stati rilevati uguali o migliorati nelle unità di OBI rispetto al ricovero ospedaliero.
Esperienza di pazienti e caregiver. Le unità di OBI sono associate ad una maggiore soddisfazione del paziente rispetto al ricovero ospedaliero (35-37). Nessuna delle RS ha valutato la soddisfazione di familiari e caregiver.
Costi. Nelle unità di OBI per il dolore toracico si è evidenziato un risparmio compreso fra $ 567 e $ 1.873 a paziente, rispetto al ricovero ospedaliero (38). Altre due RS focalizzate sullâutilizzo delle OBI per varie patologie hanno evidenziato una riduzione dei costi (35,37). Limitate le evidenze relative al ricorso alle OBI nellâasma: un solo studio ha dimostrato un costo medio di $ 1.203 (±DS $ 1.344), rispetto ai $ 2.247 (±DS $ 1.110) del ricovero ospedaliero (36).
3. Discussione
Tutti i sistemi sanitari hanno lâobiettivo di identificare nuove strategie, sostenibili da un punto di vista economico, per migliorare la salute dei singoli pazienti e della popolazione: di conseguenza, la valutazione della sicurezza, dellâefficacia e dei costi della gestione di patologie acute in setting di cura alternativi al ricovero ospedaliero è fondamentale.
Il presente Position Statement ha identificato evidenze di moderata qualità per una riorganizzazione sicura ed efficace, nonostante in alcuni casi siano necessarie ulteriori studi. 25 RS (per un totale di 123 studi primari) hanno soddisfatto i criteri di inclusione, dimostrando che:
- Per numerose patologie acute, la gestione ambulatoriale dei pazienti rispetto al ricovero ospedaliero non presenta differenze statisticamente significative in termini di mortalità , outcome patologia-specifici e soddisfazione del paziente.
- Per le UDR, nonostante le evidenze siano più limitate, è dimostrata una riduzione della mortalità e unâelevata soddisfazione dei pazienti, rispetto al ricovero ospedaliero.
- Per lâOD numerose condizioni acute presentano mortalità , outcome patologia-specifici e soddisfazione di paziente e caregiver migliori o uguali, rispetto al ricovero ospedaliero.
- Rispetto alle unità di OBI, per molte patologie acute non è stata rilevata alcuna differenza di mortalità rispetto al ricovero ospedaliero, a fronte di una riduzione della durata della degenza e unâaumentata soddisfazione del paziente, anche se per alcune patologie le evidenze sono più limitate.
- I dati relativi ai costi sono eterogenei ma, quando valutati, hanno rilevato un risparmio nella quasi totalità dei casi, per tutte le strategie alternative al ricovero ospedaliero.
- Lâunica eccezione al miglioramento o mantenimento degli outcome clinici rispetto al ricovero ospedaliero è rappresentata dai pazienti con neutropenia febbrile da chemioterapia gestiti a livello ambulatoriale o nelle UDR. Oltre alla necessità di identificare più accuratamente i pazienti a basso rischio, è indispensabile utilizzare tutte le precauzioni per garantire una rivalutazione ospedaliera se necessaria.
Nonostante le raccomandazioni di numerose linee guida siano coerenti con questi risultati (42-46) e lâimpegno a implementare strategie alternative al ricovero ospedaliero per la gestione di patologie acute, il loro utilizzo rimane complessivamente limitato (47-49).
Anche se il Position Statement si basa esclusivamente su RS, meritano una menzione alcuni recenti studi primari con risultati sovrapponibili sulla gestione ambulatoriale di diverticolite (50) e pneumotorace (51), sullâOD per infezioni respiratorie in pazienti con patologie neuromuscolari e sulla UDR per linfadenopatia periferica idiopatica (52). Considerato che le RS più recenti valutano esclusivamente RCTs (35), numerosi studi di coorte prospettici non sono stati inclusi. Una revisione narrativa di Baugh et coll. (54), tuttavia, avvalora i risultati di questo studio ampliandoli a ulteriori patologie (es. attacco ischemico transitorio, riacutizzazione di scompenso cardiaco) che, in termini di sicurezza ed efficacia, mostrano risultati promettenti. Un altra RS (55) focalizzata esclusivamente sui costi della gestione nelle OBI, rispetto allâospedalizzazione, ha dimostrato un risparmio medio di $ 1.572 per paziente.
4. Limiti
La RS su cui si basa il presente Position Statement presenta alcuni limiti. Innanzitutto, ad eccezione dellâOD, le evidenze relative ad alcune strategie, sono moderate per lâassenza di studi di livello 1; tuttavia, va rilevata lâimportanza di studi osservazionali di elevata qualità , soprattutto per eventi rari (es. mortalità , gravi complicanze) per i quali pianificare un RCT adeguatamente dimensionato potrebbe essere impossibile. In secondo luogo, gli interventi spesso differiscono considerevolmente allâinterno di ciascuna strategia (AMB, UDR, OD, OBI): infatti, a differenza degli interventi semplici (es. farmaci, dispositivi), quelli sui percorsi assistenziali sono complessi e devono essere adattati ai vari contesti, presentando una elevata variabilità . Questo limite, tuttavia, non deve scoraggiare a trarre le opportune conclusioni sulla loro efficacia complessiva; infatti, la generalizzabilità di questi risultati non è limitata dalla sfida di definire lâintervento esatto â difficoltà che riguarda tutti gli studi su interventi complessi â quanto dallâidentificazione delle popolazioni eleggibili per queste strategie (32). Peraltro, la controprova della loro applicabilità è rappresentata dal fatto che lâadattamento in diversi setting non ha determinato variazioni significative di outcome. Infine, i paesi in cui sono stati condotti i vari studi sono diversi e, nel valutare lâapplicabilità , è importante tenere conto delle differenze rilevanti tra i diversi sistemi sanitari (56). Tali differenze, tuttavia, non dovrebbero limitare ciò che Mulley (57) definisce come âapprendimenti transfrontalieriâ, ossia la capacità di âadattare e adottareâ le migliori pratiche utilizzate in altri paesi.
Ovviamente il Position Statement non prende esplicitamente in considerazione tutte le modalità organizzative disponibili in Italia ma non destinate primariamente ai pazienti acuti; in particolare, tutto il sistema delle âcure intermedieâ tra cui gli ospedali di comunità , previsti dal DM 70/2015 e da alcune normative regionali. Infatti, tali setting sono destinati prevalentemente ai pazienti dimessi dallâospedale con bassa instabilità clinica ed elevato bisogno assistenziale. Analogamente, i modelli organizzativi, al momento ancora isolati, dove nellâambito di forme organizzate di cure primarie integrate con lâassistenza domiciliare integrata (ADI) e/o lâassistenza domiciliare programmata (ADP) permettono al medico di medicina generale (MMG) di seguire episodi di riacutizzazione di patologie croniche di pazienti già seguiti in ADI/ADP.
Il Position Statement indica numerose priorità per la ricerca futura: innanzitutto, per le condizioni cliniche e le loro strategie di gestione con limitate evidenze di livello 1 è necessario confermare i risultati di RCT di bassa qualità e degli studi osservazionali; in secondo luogo, è necessario identificare criteri ottimali di eleggibilità dei pazienti per le varie strategie; infine, anche se sono stati sviluppati criteri di eleggibilità per ciascuna condizione clinica/strategia (es. fattori sociali, supporto domiciliare, distanza dallâospedale), alcuni algoritmi di stratificazione del rischio devono essere ulteriormente valutati e validati.
5. Conclusioni
Le evidenze scientifiche documentano che per varie categorie di pazienti con patologie acute a basso rischio, convenzionalmente ospedalizzati, lâassistenza può essere erogata in maniera altrettanto efficace e sicura in setting meno costosi con un impatto positivo (o invariato) sulla soddisfazione dei pazienti. Per alcune patologie e per i loro modelli di gestione, sono richieste ulteriori valutazioni con studi di elevata qualità . Le politiche sanitarie nazionali e regionali dovrebbero tenere conto di tali evidenze sia per aggiornare periodicamente gli elenchi dei DRG inappropriati in regime di ricovero ordinario, sia per avviare studi finalizzati a monitorare efficacia e sicurezza delle strategie alternative al ricovero ospedaliero.
Contributo degli Autori
-Disclosure dei conflitti di interesse
Nessuno dichiaratoIndirizzo per la corrispondenza
nino.cartabellotta@gimbe.orgProvenienza
Non commissionato, non sottoposto a peer-reviewFonti di finanziamento
NessunaApprovazione comitato etico
-Ringraziamenti
-Pagina aggiornata il 28/dicembre/2017



