Position Statement GIMBE
Evidence 2016;8(2): e1000133 doi: 10.4470/E1000133
Pubblicato: 15 febbraio 2016
Copyright: Š 2016 Cartabellotta. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente lâutilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Il 7 febbraio 2015, con un solo mese di ritardo sulla tabella di marcia prevista dal Patto per la Salute, il Ministro Lorenzin metteva sul tavolo di Regioni e MEF unâimponente documentazione (bozza di DPCM corredata da 21 allegati), certa di spianare la strada verso il sospirato aggiornamento dei Livelli Essenziali di Assistenza (LEA), traguardo giĂ mancato dai suoi predecessori Turco (aprile 2008) e Balduzzi (dicembre 2012). Nei programmi della Lorenzin, un âtavolo permanenteâ con le Regioni avrebbe dovuto concludere lâesame dei documenti entro lâestate; tuttavia, il riaccendersi del conflitto Stato-Regioni insabbiava rapidamente la proposta del Ministro.
I LEA tornano protagonisti il 30 dicembre 2015 con la Legge di StabilitĂ che annuncia lâaggiornamento del DPCM âDefinizione dei livelli essenziali di assistenzaâ e istituisce la âCommissione nazionale per lâaggiornamento dei LEA e la promozione dellâappropriatezza nel SSNâ. Tre sono i commi che condizioneranno verosimilmente il diritto delle persone alla tutela della salute e la sostenibilitĂ del SSN:
- Comma 557: attribuisce alla Commissione, oltre al compito di definire e aggiornare i LEA, quello di valutare che la loro applicazione avvenga in tutte le Regioni con lo stesso standard di qualitĂ e includa tutte le prestazioni previste.
- Comma 558: prevede che la Commissione formuli annualmente una proposta di aggiornamento dei LEA.
- Comma 559: definisce che, se la proposta attiene esclusivamente alla modifica degli elenchi di prestazioni erogabili dal SSN ovvero alla individuazione di misure volte a incrementare lâappropriatezza della loro erogazione e la sua approvazione non comporta ulteriori oneri a carico della finanza pubblica, lâaggiornamento dei LEA è effettuato con decreto del Ministro della Salute, adottato di concerto con il Ministro dellâEconomia e delle Finanze, sentita la Conferenza Stato-Regioni, e previo parere delle competenti Commissioni parlamentari.
Per lâennesima volta la politica interviene nella normativa dei LEA, con commi e circolari che in tre lustri hanno fatto perdere di vista lâessenza del DPCM 21 novembre 2001, limitandosi a mantenere viva lâattenzione sulla necessitĂ di aggiornare le prestazioni, inevitabilmente condizionata dal progresso scientifico e tecnologico, ma sempre insoddisfatta per mancata copertura finanziaria.
Al fine di guidare politica e istituzioni e orientare professionisti sanitari e cittadini nella complessa materia dei LEA, la Fondazione GIMBE ha realizzato il presente Position Statement. Lâanalisi riparte dallâessenza del DPCM che ha introdotto i LEA nel 2001, rilevando la mancata attuazione dei tre ineccepibili princĂŹpi di evidence-based policy making (box 1).
|
Box 1. Cosa includono e cosa escludono i LEA
|
Se correttamente e uniformemente attuati, tali princĂŹpi avrebbero apportato uno straordinario contributo alla sostenibilitĂ del SSN, perchĂŠ attestano:
- la volontĂ del legislatore di integrare le migliori evidenze scientifiche nelle decisioni di politica sanitaria e di rimborsare con il denaro pubblico solo servizi e prestazioni sanitarie di documentata efficacia e appropriatezza;
- la decisione di escludere dai LEA servizi e prestazioni sanitarie inefficaci, inappropriati o dalla costo-efficacia limitata (low value);
- la necessitĂ , in assenza di evidenze scientifiche definitive, di circoscrivere lâerogazione di interventi sanitari innovativi solo allâinterno di specifici programmi di sperimentazione, in linea con una saggia politica di ricerca & sviluppo.
In generale, bisogna accettare che il DPCM sui LEA è stato condizionato da un modello di sanitĂ centralista e non poteva prevedere gli scenari conseguenti alla concomitante modifica del Titolo V della Costituzione. In ogni caso, a dispetto dellâallegato 4 che marcava i confini delle autonomie regionali rispetto alla definizione di LEA aggiuntivi, le Regioni li hanno spesso introdotti senza tenere in alcuna considerazione i princĂŹpi di efficacia-appropriatezza, per appagare in maniera opportunistica la domanda dei cittadini e ottenere consenso elettorale.
Il Position Statement GIMBE, analizzando normative e aggiornamenti e valutando le criticitĂ applicative in relazione agli assetti politico-istituzionali e organizzativi del SSN, fornisce alcuni suggerimenti alla costituenda Commissione LEA su tre aspetti fondamentali dei LEA: articolazione, definizione e aggiornamento, monitoraggio.
Articolazione dei LEA. Lâallegato 1 al DPCM 29 novembre 2001 rappresenta la âlista positivaâ dove le voci riportate sotto ciascuno dei tre livelli (assistenza collettiva, distrettuale e ospedaliera) individuano prevalentemente sottolivelli e servizi, mentre prestazioni e procedure non sono in gran parte codificate, o almeno non lo sono in maniera sufficientemente dettagliata. Di conseguenza, se i LEA permettono di definire alcuni criteri di appropriatezza organizzativa, al momento non prevedono quelli di appropriatezza professionale. Al fine di allineare i criteri di appropriatezza organizzativa e professionale ai LEA, la loro articolazione dovrebbe innanzitutto identificare allâinterno di ciascun sottolivello la gamma dei servizi da organizzare per rispondere in maniera appropriata e costo-efficace ai reali bisogni di salute della popolazione; in secondo luogo, nellâambito dei servizi dovrebbe definire analiticamente sia le prestazioni sanitarie da includere nei LEA (liste positive), sia soprattutto quelle da escludere (liste negative); infine, appare non realistica lâindividuazione delle procedure a livello di ciascuna prestazione, come inizialmente previsto (figura 1).
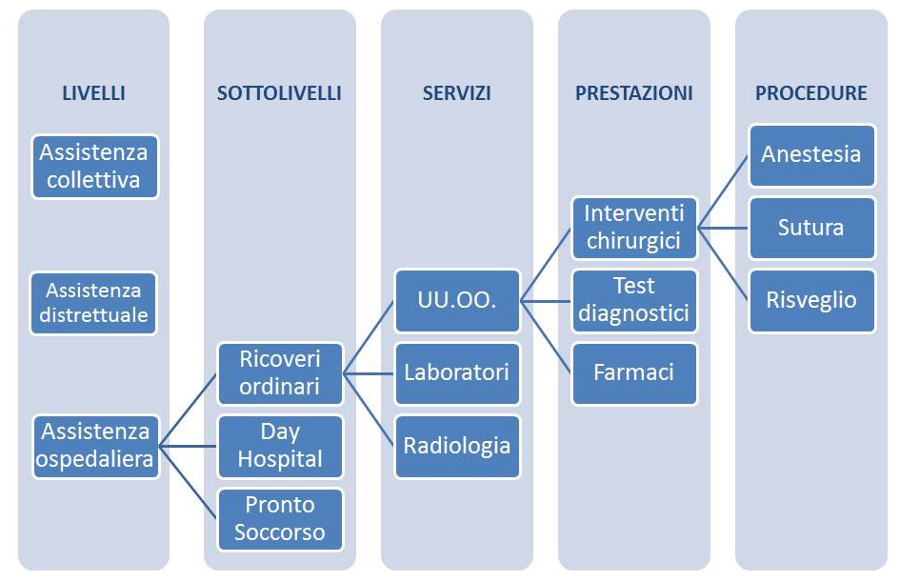
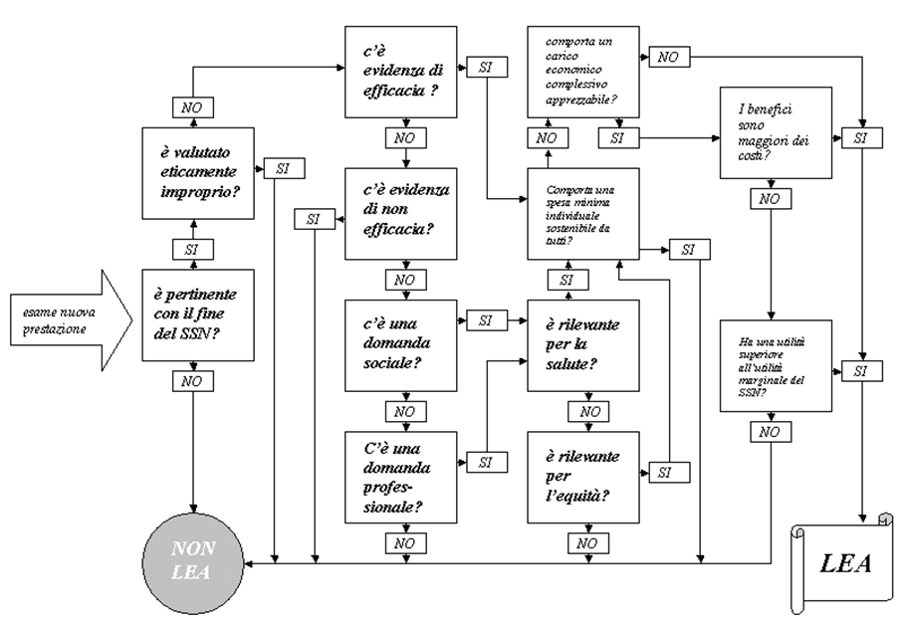
Definizione e aggiornamento dei LEA. Per definire lâinserimento di una prestazione, la prima Commissione LEA aveva elaborato il âFlusso per la definizione dei LEAâ, una flow-chart (figura 2) che attraverso 12 domande analizza diversi aspetti della prestazione da includere/escludere dai LEA (box 2). Questo strumento, disponibile sul sito del Ministero della Salute, in realtĂ non è mai stato inserito in alcuna normativa ed è stato utilizzato solo due volte (chirurgia refrattiva, manutenzione impianti cocleari). Innumerevoli esempi dimostrano che, di fatto, non esiste alcuna metodologia rigorosa per definire lâinserimento di una prestazione nei LEA, troppo spesso sdoganata solo in presenza di un elevato consenso sociale e professionale. Uno degli esempi piĂš clamorosi è rappresentato dalla fecondazione eterologa, recentemente inclusa nei LEA senza che nessuna forza politica e nessuna Regione (eccezion fatta per la Lombardia che lâha esclusa per ragioni meramente ideologiche) tenesse conto che i LEA non includono nĂŠ le prestazioni di natura non sanitaria volte al miglioramento della salute, nĂŠ quelle sanitarie che hanno altre finalitĂ . In ogni caso, se oggi il SSN si fa carico di garantire il diritto alla maternitĂ , perchĂŠ le spese sostenute dalle coppie per lâadozione non sono inserite nei LEA?
|
Box 2. Le domande del âFlusso per la definizione dei LEAâ 1. La prestazione è pertinente con gli obiettivi del SSN e volta ad influire sulle condizioni di salute dei cittadini? La domanda permette di escludere sia le prestazioni volte al miglioramento della salute di natura non sanitaria, sia quelle sanitarie che hanno altre finalitĂ . 2. La prestazione è in evidente contrasto con i fondamentali princĂŹpi etici della societĂ ? La domanda permette di escludere immediatamente solo le prestazioni che confliggono con princĂŹpi fondamentali e largamente condivisi, restando ferma la necessitĂ di approfondire il giudizio di eticitĂ della prestazione nei confronti di specifiche categorie, soggetti o modalitĂ di erogazione. 3. Esistono prove di documentata efficacia della prestazione? Considerato che non per tutte le prestazioni sanitarie esistono adeguate evidenze, è sempre necessario distinguere lâincertezza dellâefficacia dalla certezza di inefficacia (absence of evidence is not evidence of absence). 4. Esistono prove di inefficacia della prestazione? La domanda permette di escludere immediatamente la prestazione. 5. Esiste una elevata domanda da parte dei cittadini per lâinserimento della prestazione nei LEA? In assenza di prove di efficacia/inefficacia della prestazione è necessario valutare se la domanda sociale dei cittadini è elevata. 6. Esiste una domanda qualificata e motivata da parte dei professionisti sanitari per lâinserimento della prestazione nei LEA? In assenza di prove di efficacia/inefficacia, è necessario valutare accanto alla domanda sociale anche quella professionale, anche se spesso autoreferenziale e corporativa. 7. La prestazione determina un significativo beneficio in termini di miglioramento della salute? La domanda permette di discriminare le prestazioni in relazione allâentitĂ del beneficio sulla salute delle persone (rilevanza clinica). La risposta collocherĂ la prestazione in un continuum che va dagli interventi sanitari che determinano benefici immediati e rilevanti sulla salute e/o sulla qualitĂ della vita (e in assenza dei quali possono manifestarsi serie conseguenze negative), sino agli interventi che determinano benefici modesti, solo parzialmente documentati, o rispondenti a bisogni di modesta entitĂ , non ricorrenti o rispetto ai quali possono essere sufficienti forme alternative di supporto o una modifica degli stili di vita. 8. Lâinserimento della prestazione è essenziale per garantire lâequitĂ o per ridurre importanti disuguaglianze tra i cittadini? La domanda considera i problemi di equitĂ nellâaccesso a servizi e prestazioni sanitarie. Ad esempio, per chi ha giĂ seri problemi di salute o gravi difficoltĂ di accesso ai servizi, una prestazione altrimenti ritenuta superflua può risultare essenziale per motivi di equitĂ (es. erogazione di prestazioni minori a favore di soggetti gravemente ammalati o prestazioni domiciliari per soggetti invalidi). 9. Il costo della prestazione è talmente modesto da risultare sostenibile da tutta o dalla stragrande maggioranza della popolazione? Anche se la prestazione è efficace, la mancata inclusione nei LEA può essere ragionevole se lâattribuzione del suo costo a carico degli assistiti non rappresenta un elemento di grave discriminazione per la sua esigua entitĂ . Quando si tratta di prestazioni di rilevanza modesta e prevalentemente di auto-medicazione, una risposta positiva a questa domanda dovrebbe condurre alla decisione di non includere la prestazione nei Lea. Infatti, se anche la prestazione risponde ai criteri di efficacia (ad esempio medicinali blandamente analgesici, pomate dermatologiche aspecifiche, materiali per piccole medicazioni come garze, bende, cerotti, ecc.), la mancata inclusione nei Lea può essere ragionevole quando lâattribuzione del suo costo a carico degli assistiti non rappresenta un elemento di grave discriminazione in quanto risulta assolutamente sostenibile da tutti. 10. Lâinserimento della prestazione nei LEA determina una spesa rilevante rispetto alle attuali disponibilitĂ finanziarie del SSN? Occorre considerare lâimpatto complessivo della spesa per valutare se lâaumento dei costi sia o meno compatibile con le attuali disponibilitĂ economiche del SSN. 11. I benefĂŹci della prestazione giustificano i costi che il sistema deve sostenere? La domanda attiene allâanalisi economica della prestazione e ne mette in rapporto i costi con i benefici attesi in termini di miglioramento della salute (value). Le prestazioni in cui il beneficio atteso è di tale entitĂ che lâinclusione nei LEA può apparire ragionevole anche a costi molto elevati e in presenza di un numero ridotto di beneficiari o di un elevato rischio di esito negativo (high value). In questa valutazione, gli aspetti etici si ripropongono con particolare evidenza. La domanda introduce necessariamente una valutazione comparativa tra la prestazione in esame ed altre prestazioni di pari efficacia nel conseguire il medesimo risultato in termini di miglioramento della salute, ma che comportano un impegno economico inferiore. Una risposta affermativa (sono disponibili altre prestazioni), porterĂ a non includere la prestazione nei LEA. 12. I benefĂŹci complessivi della prestazione sono maggiori di quelli di tutte le prestazioni attualmente previste dai LEA? La domanda è necessaria nel caso in cui la spesa derivata dallâinserimento della nuova prestazione non sia compatibile con le disponibilitĂ , perchĂŠ non compensabile con minori spese indotte. Se la risposta è positiva la prestazione deve essere inserita nei LEA e, per problemi di compatibilitĂ economica, dovranno esser escluse prestazioni meno utili o, se questa operazione si rivelasse impossibile, la Commissione dovrĂ farsi carico di sollecitare le autoritĂ politiche competenti per un incremento delle risorse a disposizione del SSN. |
Riconoscendo che il âFlusso per la definizione dei LEAâ è uno strumento complesso che necessita di un restyling, è certo che oggi la vera criticitĂ non è rappresentata dallâaggiornamento dei LEA in quanto tale, ma dalle metodologie utilizzate sia per definire lâelenco delle prestazioni da includere/escludere, sia per integrare le migliori evidenze nella definizione e aggiornamento dei LEA. In altri termini, la politica deve confermare con i fatti i tre princĂŹpi di evidence-based policy making enunciati dal DPCM 21 novembre 2001. In particolare, i commi 558 e 559 impongono alla Commissione LEA di fare riferimento esplicito al concetto di value (salute prodotta per unitĂ monetaria utilizzata), attraverso un rigoroso processo di ricerca, valutazione e sintesi delle evidenze scientifiche, al fine di allineare liste positive e negative di prestazioni ai princĂŹpi di efficacia, appropriatezza e costo-efficacia (figura 3). Purtroppo, rispetto alle âprestazioni innovative per le quali non sono disponibili sufficienti e definitive evidenze scientifiche di efficaciaâ, la Legge di StabilitĂ non fornisce alcuna indicazione su come finanziare gli âappositi programmi di sperimentazioneâ. Considerato che i fondi della ricerca finalizzata sostengono prevalentemente la ricerca di base (e gli IRCCS), per attuare quanto previsto dal DPCM sui LEA è indispensabile un programma nazionale di ricerca sullâefficacia comparativa degli interventi sanitari (timidamente richiamata nella proposta Lorenzin), utilizzando una quota del fondo sanitario nazionale. Questo permetterebbe di generare conoscenze indispensabili a rimodulare i LEA e ad arginare lâintroduzione indiscriminata di tutte le tecnologie sanitarie, riducendo le asimmetrie informative tra politica sanitaria, management, professionisti e cittadini.
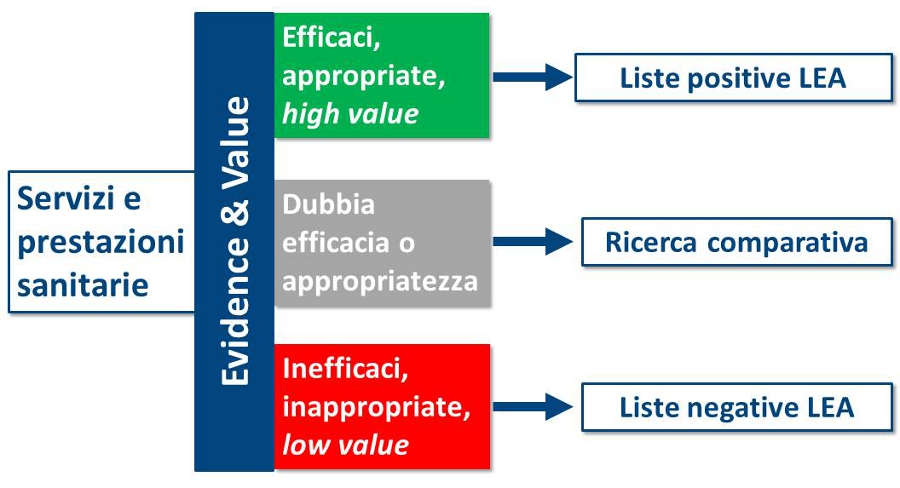
Monitoraggio dei LEA. I LEA prevedono unâarticolazione dellâassistenza sanitaria in livelli, sottolivelli, servizi, prestazioni e procedure (figura 1), ma in assenza di un elenco analitico delle prestazioni e di sistemi informativi regionali uniformi, il loro monitoraggio è stato possibile solo a livello macro, generando inaccettabili paradossi. Ad esempio, durante qualsiasi ricovero ospedaliero appropriato (secondo lâelenco dei DRG inappropriati in regime di ricovero ordinario), possono essere erogati servizi, prestazioni e procedure inefficaci e inappropriate che, oltre a consumare preziose risorse, peggiorano gli esiti clinici. Ovviamente, persistendo tali criticitĂ , lâattuazione del comma 557 (valutare che lâapplicazione dei LEA avvenga in tutte le Regioni con lo stesso standard di qualitĂ e includa tutte le prestazioni previste) rischia di essere una mission impossible per la Commissione LEA.
Nei fatti, la deriva regionalista nellâattuazione dei LEA, la mancata attuazione dei citati princĂŹpi evidence-based e il ritardo nellâaggiornamento di servizi e prestazioni, hanno progressivamente ridimensionato il ruolo dei LEA che, lungi dal costituire un riferimento per monitorare lâappropriatezza di servizi e prestazioni sanitarie, hanno assolto prevalentemente una funzione squisitamente finanziaria. Infatti la âgriglia LEAâ, set di 31 indicatori per la verifica sintetica dellâadempimento sul mantenimento dei LEA, permette di individuare â rispetto allâimpiego delle risorse assegnate â le Regioni adempienti e quelle da rinviare al Piano di Rientro.
Oggi, con il rinnovato interesse per lâappropriatezza quale strategia irrinunciabile per la sostenibilitĂ del SSN, lâadempimento dei LEA è una partita che non può essere giocata esclusivamente tra Stato e Regioni, ma deve estendersi a tutti i livelli organizzativi e operativi del SSN. In particolare, le Regioni devono coinvolgere le aziende sanitarie perchĂŠ la loro performance sullâadempimento dei LEA, di fatto, deriva dalla sommatoria di quelle aziendali. A loro volta, le aziende devono attivare percorsi clinico-assistenziali-organizzativi finalizzati al raggiungimento dei LEA, condividendo con professionisti sanitari, cittadini e pazienti il valore dellâappropriatezza per ridurre gli eccessi di medicalizzazione. Pertanto, oltre alla necessitĂ di rivedere e ampliare il numero e la tipologia di indicatori della âgriglia LEAâ, è indispensabile identificare, a cascata, set di indicatori da integrare negli obiettivi di aziende sanitarie (e manager), di unitĂ organizzative (ospedaliere e territoriali) e di tutti i professionisti, oltre che sperimentare a tutti i livelli sistemi premianti (pay-for-performance) correlati allâadempimento dei LEA.
|
Appendice. Normativa di riferimento sui LEA La nozione di livelli essenziali è stata introdotta nella Costituzione dalla legge costituzionale n. 3 del 2001, di riforma del Titolo V, con riferimento alla competenza legislativa esclusiva dello Stato nella determinazione dei livelli essenziali delle prestazioni concernenti i diritti civili e sociali da garantirsi su tutto il territorio nazionale. DPCM 29 novembre 2001. Definizione dei Livelli Essenziali di Assistenza
Per le prestazioni di assistenza specialistica ambulatoriale e per lâassistenza protesica, il D.P.C.M. 29 novembre 2001 fa riferimento agli allegati al DM 22 luglio 1996 e al decreto 27 agosto 1999, n. 332. DM 12 dicembre 2001. Sistema di garanzie per il monitoraggio dellâassistenza sanitaria
DPCM 16 aprile 2002. Linee guida sui criteri di prioritĂ per lâaccesso alle prestazioni diagnostiche e terapeutiche e sui tempi massimi di attesa DPCM 28 novembre 2003. Modifica del DPCM 29 novembre 2001 in materia di certificazioni Art. 54 della legge 27 dicembre 2002, n. 289 (Legge Finanziaria 2003) Comma 169 della Legge 30 dicembre 2004, n. 311 (Legge Finanziaria 2005) Intesa 23 marzo 2005 della Conferenza Permanente per i rapporti tra lo Stato le Regioni e le Province autonome di Trento e Bolzano DM 21 novembre 2005. Aggiornamento dei sistemi di classificazione adottati per la codifica delle informazioni cliniche, contenute nella scheda di dimissione ospedaliera, e per la remunerazione delle prestazioni ospedaliere DPCM del 5 marzo 2007. Modifica del DPCM 29 novembre 2001 Intesa del 3 dicembre 2009 tra il Governo, le Regioni e le Province autonome di Trento e di Bolzano concernente il nuovo Patto per la Salute per gli anni 2010-2012. Seduta del 26 marzo 2012 del Comitato Permanente per la verifica dellâerogazione dei Livelli Essenziali di Assistenza DM 18 ottobre 2012. Remunerazione prestazioni di assistenza ospedaliera per acuti, assistenza ospedaliera di riabilitazione e di lungodegenza post acuzie e di assistenza specialistica ambulatoriale
|
Affiliazione degli Autori
Antonino Cartabellotta, Medico, Fondazione GIMBE
Contributo degli Autori
-Disclosure dei conflitti di interesse
AC è il Presidente del GIMBE, organizzazione no-profit che svolge attivitĂ di formazione e ricerca sugli argomenti trattati nellâarticoloIndirizzo per la corrispondenza
nino.cartabellotta@gimbe.orgProvenienza
Non commissionato, non sottoposto a peer-reviewFonti di finanziamento
NessunaApprovazione comitato etico
-Ringraziamenti
-Pagina aggiornata il 15/febbraio/2016



