Review
GIMBEnews 2010;5:5-6
Pubblicato: 29 dicembre 2010
Copyright: © 2010 Cartabellotta. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente l’utilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Background
Nel corso degli ultimi anni il progresso tecnologico ha reso disponibili strumenti diagnostici sempre piĂą accurati, facendo crescere la richiesta di esami di laboratorio e strumentali, rivoluzionando il processo diagnostico ma aumentando la spesa in modo non proporzionato ai benefici ottenuti in termini di salute.
E’ stato stimato che il costo della diagnostica di laboratorio non supera il 5% della spesa sanitaria totale; tuttavia, i test di laboratorio hanno un notevole impatto nella gestione dei pazienti perchè influenzano oltre il 70% delle decisioni mediche.
Letteratura scientifica autorevole ha dimostrato il frequente uso inappropriato degli esami di laboratorio (dal 5 al 95% delle richieste)1 che, oltre allo spreco di risorse può determinare anche pratiche mediche inutili e potenzialmente dannose per il paziente2,3.
In Italia la regione Piemonte è stata molto attiva nel contrastare l’inappropriatezza dei test di laboratorio: infatti, il gruppo di studio regionale per l’appropriatezza (Riorganizzazione e razionalizzazione delle attività dei Laboratori analisi, DGR 3 Agosto 2007, n.19-6647)4 ha raccomandato nelle situazioni cliniche che presentano un forte ricorso alla diagnostica di laboratorio un deciso intervento culturale per indirizzare i medici prescrittori verso scelte basate sulle migliori evidenze scientifiche attraverso l’uso di protocolli diagnostici.
L’Emilia Romagna è la regione che eroga il numero più elevato di prestazioni di specialistica ambulatoriale che, dal 2005 al 2008 sono cresciute di circa 15 milioni (da 60.132.065 a 75.205.607). Secondo l’ISTAT nel 2005 in Emilia Romagna per ogni 1000 abitanti sono stati richiesti - rispetto alla media nazionale - un numero di esami urine standard superiori al 30%, di test ematochimici al 10% e di accertamenti diagnostici complessivi al 30%.
La “Checklist per la valutazione dell’attuazione dei piani regionali di riorganizzazione della rete delle strutture pubbliche e private di diagnostica di laboratorio”, contenuta nelle “Linee di indirizzo per la riorganizzazione dei servizi di Medicina di Laboratorio nel Servizio Sanitario Nazionale” emanate dal Ministero del Lavoro della Salute e delle Politiche sociali e dall’Age.Na.S nel marzo 20095, richiede maggiore appropriatezza nelle richieste per “esami sentinella” come i marcatori tumorali, i marcatori cardiaci e gli esami di funzionalità tiroidea.
In tale contesto nasce l’esperienza maturata nel 2007 presso l’U.O. Laboratorio Analisi dell’ASL Cesena con il progetto “TSH reflex” - tuttora in fase di implementazione nell’ambito del Laboratorio Unico di Area Vasta Romagna - che offre spunti interessanti per migliorare l’appropriatezza della richiesta dei test di laboratorio. Analizzando i dati di prescrizione in diverse realtà territoriali e ospedaliere, i test di funzionalità tiroidea - in particolare TSH, fT3, fT4 - rappresentano un’area critica per inappropriatezza in eccesso e rilevante per costi e volumi elevati. Infatti, frequenti inappropriatezze prescrittive (richiesta di TSH associata a quella degli ormoni tiroidei, di anticorpi anti-TPO associata a quella di anticorpi anti-tireoglobulina o richiesta ripetuta di anticorpi antitiroidei) determinano una notevole inefficienza. Infatti, richiedere molti test inappropriati nella diagnostica delle tireopatie aumenta il rischio di falsi positivi (anomalie apparenti e/o clinicamente irrilevanti), ritarda l’esecuzione di procedure diagnostiche indispensabili, causa spreco di risorse economiche, non determina alcun beneficio, ma possibili disagi, per i pazienti.
La determinazione del solo TSH con i metodi attuali (sensibilità funzionale: 0.02 mU/L) consente una adeguata valutazione della funzionalità tiroidea nella maggior parte dei casi. Infatti, secondo i criteri dell’Evidence-Based Laboratory Medicine (EBLM), il TSH è il test raccomandato sia per lo screening delle tireopatie nei soggetti asintomatici, sia nei pazienti con sospetto clinico di tireopatia, sia nel monitoraggio della terapia6,7.
Ma cos’è il TSH reflex? Gli analizzatori attualmente disponibili permettono la misurazione del TSH e degli ormoni tiroidei secondo un algoritmo, definito “reflex test”, che prevede sempre la misurazione del TSH e la determinazione di uno o entrambi gli ormoni tiroidei solo quando il TSH risulti alterato (figura 1)8,9.
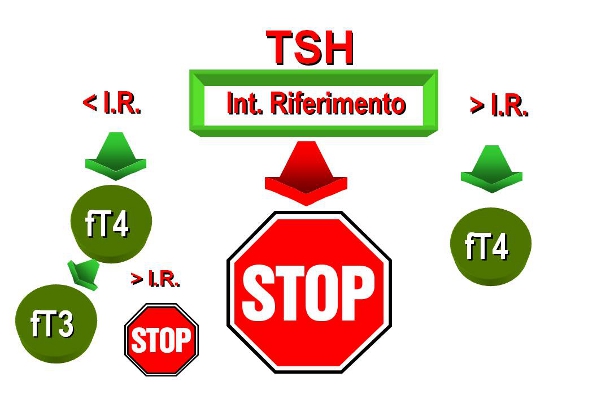 Figura 1. Il logigramma degli esami eseguiti nel “TSH Reflex” adottato dall’U.O. Laboratorio Analisi dell’ASL Cesena nel 2007
Figura 1. Il logigramma degli esami eseguiti nel “TSH Reflex” adottato dall’U.O. Laboratorio Analisi dell’ASL Cesena nel 2007Obiettivi
- Migliorare l’appropriatezza della richiesta di esami promuovendo l’utilizzo del solo TSH in modalità reflex test per la valutazione della funzionalità tiroidea.
- Valutare l’efficacia dell’audit clinico per modificare e standardizzare le abitudini prescrittive dei medici.
Metodi
Il progetto è stato gestito seguendo la metodologia dell’audit clinico9, “processo ciclico con cui tutti i professionisti sanitari effettuano una revisione regolare e sistematica della propria pratica clinica e, dove necessario, la modificano”10. Da questa definizione emergono in maniera molto netta le caratteristiche fondamentali dell’audit clinico11:
- coinvolge tutti i professionisti sanitari;
- è un’attività continua e sistematica che non può essere limitata a casi singoli;
- ha come oggetto principale l’appropriatezza dei processi, ma può essere utilizzato anche per misurare gli esiti assistenziali;
- permette di misurare il grado di inappropriatezza (in eccesso e/o in difetto) e di identificare quali aree della pratica professionale devono essere oggetto di miglioramento.
In altri termini, il clinical audit è un approccio di verifica e miglioramento di problematiche assistenziali rilevanti.
L’audit è stato realizzato attraverso le seguenti fasi:
- creazione di un gruppo di lavoro multiprofessionale costituito da medici di laboratorio, medici di medicina generale (MMG) ed endocrinologi;
- ricerca, elaborazione e condivisione di raccomandazioni evidence-based;
- individuazione di indicatori robusti e misurabili:
1) indicatori di efficienza: numero di TSH, fT4, fT3 eseguiti e relativi costi di produzione;
2) indicatori di appropriatezza: rapporto TSH/fT4 e TSH/fT3.
La misurazione degli indicatori ha consentito di individuare le aree critiche di inappropriatezza:
- il 90% degli esami di funzionalità tiroidea è richiesto in ambito ambulatoriale. TSH ed ormoni tiroidei sono spesso prescritti dai MMG anche in soggetti asintomatici e/o in assenza di evidenze di eventuali benefici;
- i test di funzionalitĂ tiroidea sono inappropriati anche nei pazienti ospedalizzati che spesso possono presentare alterazioni delle loro concentrazioni pur rimanendo clinicamente eutiroidei (sick euthyroid sindrome).
Gli indicatori sono stati inoltre utilizzati per definire gli standard per il raggiungimento degli obiettivi di budget assegnati ai dirigenti per il 2007 in coerenza con un chiaro commitment dell’Azienda sanitaria.
Nel frattempo si è provveduto a definire i processi organizzativi inerenti la modalità di richiesta dei test di funzionalità tiroidea. Il medico richiedente ha 2 opzioni:
- richiedere l’esame TSH reflex che prevede l’esecuzione e la refertazione secondo un algoritmo definito: in questo caso il LIS gestisce l’esecuzione degli esami a cascata con lo stesso analizzatore, sullo stesso campione e nella stessa seduta analitica;
- richiedere con le consuete modalitĂ i singoli test che saranno eseguiti e refertati.
L’avvio del progetto è stato preceduto da:
- diffusione delle raccomandazioni cliniche e delle modalità di richiesta mediante comunicazioni scritte e attraverso l’intranet aziendale;
- implementazione delle raccomandazioni con almeno un contatto telefonico dei dirigenti del laboratorio con ciascun MMG;
- incontri con i dirigenti e coordinatori infermieristici per la verifica e la revisione dei profili di richiesta test di funzionalitĂ tiroidea nei pazienti ospedalizzati.
Risultati
La diffusione delle raccomandazioni è iniziata a gennaio 2007 con le UU.OO. di degenza e cura e a marzo 2007 con il Dipartimento di Cure Primarie, mentre il TSH reflex è entrato a pieno regime nel giugno 2007. Gli indicatori definiti hanno permesso di misurare e confrontare il “prima” e il “dopo” (figura 2, figura 3).
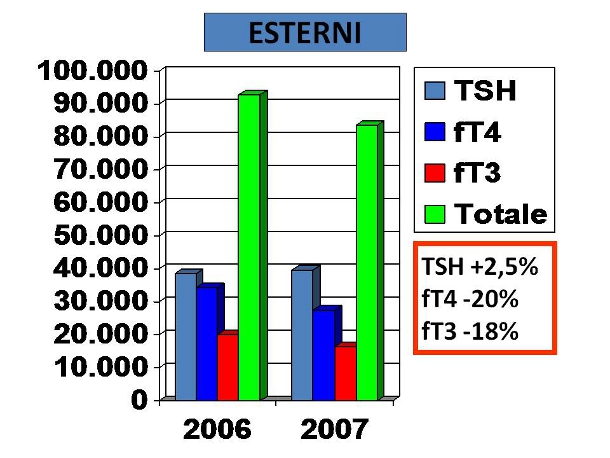 Figura 2. Variazioni di richieste esterne di TSH, fT4 e fT3
Figura 2. Variazioni di richieste esterne di TSH, fT4 e fT3Dal 2006 al 2007, le richieste di TSH sono aumentate dal del 2,5% per gli utenti esterni e dell’8% per gli utenti interni, mentre le richieste per gli ormoni tiroidei sono drasticamente diminuiti (fT4 -20% e -36%, fT3 -18% e -32%, rispettivamente per le richieste esterne e interne). Complessivamente, l’intervento ha determinato una riduzione di 11.000 test e un risparmio di circa 88.000 euro. Rispetto agli indicatori di appropriatezza, dal 2006 al 2007 il rapporto TSH/fT4 è passato da 1,19 a 1,89 ed il rapporto TSH/fT3 da 2,18 a 3,02.
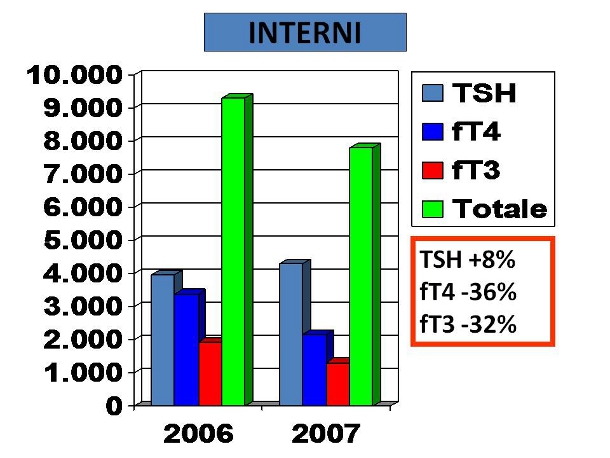
Figura 3. Variazioni di richieste interne di TSH, fT4 e fT3
Limiti
Coincidono con quelli del TSH reflex che:
- può essere introdotto solo se la strumentazione usata dal laboratorio gestisce un operatività analitica “riflessa”;
- inquadra accuratamente lo status tiroideo in situazioni di compenso stabile, mentre non è ottimale nelle condizioni in cui l’asse ipofisi-tiroide non è intatto o non è stabile: primi mesi di terapia sostituiva o soppressiva, gravidanza, ipotiroidismo centrale, resistenza agli ormoni tiroidei, adenoma ipofisario TSH-secernente (TSHoma). In questi casi è più appropriata la richiesta di TSH ed fT4;
- è particolarmente indicato nello screening delle tireopatie, meno nei casi complessi che richiedono una valutazione laboratoristica più completa;
- richiede grande impegno dei dirigenti del laboratorio e molto tempo per “informare e formare” i prescrittori;
- riduce i test inappropriati, ma presenta alcuni ostacoli amministrativi non ancora risolti, quali la necessità di integrazione del ticket per i pazienti ambulatoriali nel caso “scatti il riflesso”.
Conclusioni
La razionalizzazione della diagnostica di laboratorio12,13 è appropriata dal punto di vista diagnostico, coerente con criteri EBLM, non compromette in alcun modo la qualità dei servizi erogati e non comporta alcun disagio per il paziente. Infatti, i risultati ottenuti in pochi mesi sono stati rilevanti sia in termini di miglioramento dell’appropriatezza, sia di efficienza.
KEY POINTS
- Consolidate abitudini prescrittive di test diagnostici inappropriati possono essere modificate
- L’audit clinico permette di verificare e migliorare l’appropriatezza delle prescrizioni
- Gli standard definiti nell’audit clinico devono avere solide basi evidence-based
- E’ fondamentale definire pochi indicatori robusti e misurabili
- Il commitment dell’organizzazione sanitaria aumenta l’efficacia dell’audit clinico
- Il contatto telefonico con i medici prescrittori è risultata una strategia d’implementazione efficace
Disclosure dei conflitti di interesse
Antonino Cartabellotta è il Presidente del GIMBE, organizzazione no-profit che svolge attività di formazione e ricerca sugli argomenti trattati nell’articoloIndirizzo per la corrispondenza
nino.cartabellotta@gimbe.orgProvenienza
Non commissionato, non sottoposto a peer-reviewFonti di finanziamento
NessunaApprovazione comitato etico
Non richiestaPagina aggiornata il 29/dicembre/2010



